Mee op de ic: in Goes zijn ze nog aan het bijkomen van de heftige coronaperiode
Op de ic van het Admiraal de Ruyterziekenhuis in Goes zijn ze nog steeds aan het bijkomen van de intensieve coronaperiode. Intussen gaat de zorg gewoon door. Wie zijn die mensen die alles over hebben voor hun patiënten, ook al moest het werk soms met de helft van het team gebeuren? Een van hen is Lianne Weststrate, al 24 jaar ic-verpleegkundige.
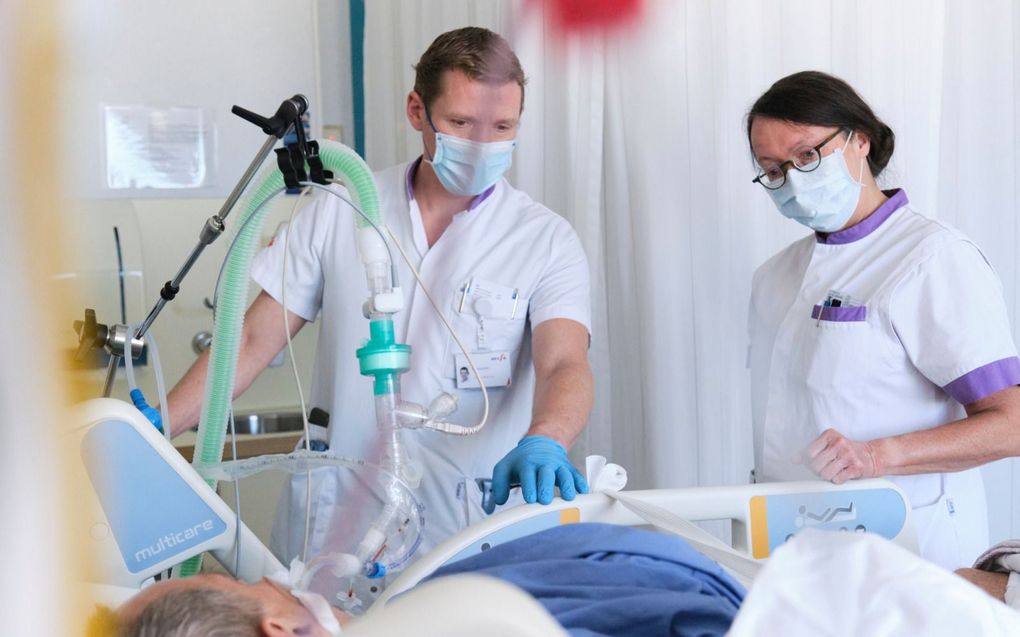
„Meneer Meyer, ik ga nu controleren of uw tube goed op zijn plek zit.” Ic-verpleegkundige Lianne Weststrate (55) drukt voorzichtig op de borst van de man die bewegingsloos in bed ligt. Dit om te controleren of hij geen paradoxale ademhaling heeft, vanwege zijn vele gebroken ribben. „Ja, dat is in orde.”
Meneer Meyer hoort waarschijnlijk niet wat ze zegt, want hij is kunstmatig in slaap gebracht. Toch praat Lianne tegen hem. Uit respect. „En je weet nooit wat iemand nog meekrijgt.”
Het is dinsdag, iets na acht uur in de ochtend. Op de intensive care van het Admiraal de Ruyterziekenhuis (Adrz) in Goes is de verpleegkundige net begonnen aan de eerste controle van haar dagdienst. Zo’n anderhalf uur geleden reed ze vanuit woonplaats Krabbendijke naar Goes en rond zeven uur stapte ze de afdeling op. „Ik vind het prettig om even rustig met een bakje thee het rapport van mijn patiënt voor de dag te kunnen lezen.” Ze loopt alle apparatuur in de kamer na. Hoe zit het met de bloeddruk? Lopen alle infuuslijnen goed? Moet er al bijna medicatie worden bijgevuld? Wat is de lichaamstemperatuur? Lianne kijkt peinzend naar de monitor naast het bed, waar de hartslag 96 aangeeft. „Dat vind ik vrij hoog voor iemand die net een infarct heeft gehad. Iets om mee te nemen naar het overleg met de arts straks.”
De verpleegkundige is vandaag verantwoordelijk voor meneer Meyer, een Duitse man van achter in de vijftig die gistermiddag is binnengebracht omdat hij een hartstilstand kreeg op het strand. Omstanders hebben hem gereanimeerd, waarbij een aantal van zijn ribben zijn gebroken. Daarna kwam hij even bij, maar eenmaal op de spoedeisende hulp bleek al snel dat hij te weinig zuurstof in zijn bloed had en dat er bloed uit zijn longen kwam. Daarom ligt hij nu ook aan de beademing.
Alle controles zitten erop. Lianne is tevreden over de status van haar patiënt. „Misschien kan meneer vandaag langzaam wakker worden als zijn waarden zo goed blijven. Dat vermoeden heb ik wel.”
Tijd om hem te gaan wassen. Dat doen de verpleegkundigen nooit alleen, want met alle infuusdraden, buizen en plakkers is het zaak om goed op te letten dat alles op zijn plaats blijft zitten. Collega Samantha komt helpen. De hoofdsteun gaat omlaag en samen draaien de vrouwen meneer Meyer voorzichtig op zijn zij. Lianne, bezorgd: „Wat heeft hij koude voeten zeg. Zou dat door de medicatie komen?” Voor de zekerheid haalt ze uit de kast een grijze molton die over het voeteneinde wordt gedrapeerd. „Zo, nu krijgt u het hopelijk weer wat warmer.”
Langzaam zoemt het hoofdeinde van het bed weer omhoog, totdat het op 30 graden staat. „De optimale houding voor een patiënt aan de beademing.” Lianne haalt er zelfs een waterpas bij, zodat het bed precies op gelijke hoogte staat met de apparatuur en de bloeddruk optimaal wordt gemeten. „Als ic-verpleegkundige ben je van alle markten thuis.”

Corona
Negen uur. In de personeelskamer zitten haar collega’s inmiddels aan een bakje koffie of thee. Af en toe werpen ze een blik op de beeldschermen aan de muur, waar van iedere patiënt die op de ic ligt waarden als de bloeddruk en de hartslag te zien zijn. Zodra er iets afwijkends wordt gemeten, klinkt er meteen een alarm door de kamer en snelt de verantwoordelijke verpleegkundige naar de patiënt toe.
Op een ander klein scherm is te zien welke patiënten er op de ic liggen en wat hun ziektebeelden zijn. Het is rustig voor ic-begrippen; zes van de twaalf kamers zijn bezet. Elke verpleegkundige heeft vandaag een eigen patiënt en er zijn zelfs twee collega’s die geen patiënt hebben. Zij hebben de telefoons bij zich voor de ondersteunende taken in het ziekenhuis. Een luxepositie, legt Lianne uit. „Normaal heb je die oproeptaken boven op je eigen dienst. Als je dan wordt gebeld door een andere afdeling, let een collega tijdelijk op je patiënt.”
De ic-verpleegkundigen zijn zo specialistisch opgeleid dat hun kennis in het hele ziekenhuis nodig is. Zo is er altijd iemand oproepbaar voor consulten. Wanneer een afdelingsverpleegkundige moeite heeft om een infuusnaald te prikken, belt ze de ic. Daarnaast zijn er per dienst twee verpleegkundigen beschikbaar voor reanimatie. En er is iemand nodig voor oproepen van het spoedinterventieteam, dat samenkomt bij een patiënt bij wie iets ergs aan de hand kan zijn.
Vandaag is collega Ezra consulterend verpleegkundige. Terwijl hij een slok van zijn thee neemt, gaat de pieper af. „Ik ben even naar de afdeling hoor!” Een poosje later komt hij terug met een telefoon in zijn hand. „Lianne, sprechen Sie Deutsch?” De Duitse vriendin van de patiënt wil graag weten hoe het met de man is. Lianne kijkt benauwd. „Een telefoongesprek gaat met Google Translate toch wat lastig.” Gelukkig is Ezra de taal een beetje machtig, dus na een medische update staat hij de vrouw te woord.
De verpleegkundige schuift wat heen en weer op haar stoel. Tegen afdelingsassistent Tina, die net binnen komt lopen: „Ik vind het gewoon bijna raar dat ik de tijd heb om thee te drinken, daar word ik onrustig van.” Tina knikt instemmend. „Dat zijn we niet meer gewend.”
De afdeling heeft een heel heftige tijd achter de rug. De coronaperiode was voor iedereen zwaar. „Ik vond het oprecht bijna traumatisch en daar is geen woord van gelogen”, zegt Lianne. „Ik hoop het nooit meer mee te maken.”
De ic in Goes moest worden uitgebreid van 12 naar 24 bedden. Daarvoor werd de hartbewaking ook leeggeruimd. Er was nauwelijks genoeg apparatuur en op een gegeven moment ontstond er schaarste aan beademingsslangen. Bepaalde medicatie dreigde op te raken. Defensie kwam een aantal beademingsmachines en infuuspompen brengen. „Het leek wel oorlog.”
In het begin was er ook nauwelijks kennis over Covid-19, dus de standaardmaatregelen waren niet voldoende. „Een patiënt was bijvoorbeeld nog helemaal aanspreekbaar, terwijl het zuurstofgehalte in zijn bloed zo laag en het koolzuur zo hoog was dat hij om medische redenen allang het bewustzijn had moeten verliezen. Of we kregen mensen niet in slaap, met doseringen slaapmiddel die normaal een olifant zouden vloeren. Alles was zo onzeker.”
Lianne en haar collega’s functioneerden vooral op adrenaline. Het was werken, werken, werken. Het idee van code zwart hing boven de afdeling, wat betekent dat iedereen drie of vier patiënten per dienst onder zijn hoede zou krijgen. „Daar was ik zo bang voor. Zo’n aantal is veel te veel voor de ic, dan verlies je alle controle. Ik weet nog goed dat een arts me probeerde voor te bereiden op dat scenario. Gelukkig is het nooit zover gekomen.”
Het team heeft de klus samen geklaard. Zonder grote tekorten, al hebben een paar collega’s een burn-out gehad de afgelopen winter. „Maar dat is niet gek na zo’n periode.” Er zijn nog wel veel ziekmeldingen vanwege corona, maar die worden volgens Lianne „gek genoeg” altijd weer opgelost. „In onze beroepsgroep geldt toch vooral de mentaliteit dat je de patiënten niet laat liggen. Die moeten geholpen worden. En je weet dat collega’s harder moeten rennen als je geen dienst kunt overnemen, dus zet iedereen toch zijn beste beentje weer voor.”
De ic-verpleegkundige heeft zelf één belangrijke les meegenomen van de Covid-periode: ze probeert alles met de dag te bekijken. „Ik probeer me niet te veel zorgen te maken over wat er misschien nog gaat komen, want dat heeft exact nul zin. En op die manier houd je het ook beter vol.”

Levensgevaarlijk
Inmiddels is het tien uur. Tijd voor de volgende uitgebreide controle van de patiënt – die op de ic iedere twee uur plaatsvindt. Lianne draait aan een knopje. „Ik zet het zuurstof iets omlaag, dat kan nu wel.” Dan loopt ze naar de centrale balie, waar ANIOS (Arts niet in opleiding tot specialist) Ivo achter een beeldscherm klaarzit. Samen bespreken ze de toestand van de patiënt. De verpleegkundige doet haar aanbevelingen en meldt dat de patiënt misschien wel wakkerder kan worden. Ivo gaat het bespreken met de intensivist, de medisch specialist op de ic die eindverantwoordelijk is voor de behandeling. Lianne, even later op de kamer: „Arts-assistenten mogen nog niets zelf beslissen, dus door het overleg is het vaak vrij laat op de ochtend voor je weet wat het beleid van die dag is. Maar dat geeft niet, het hoort erbij.”
Voor de verpleegkundige is het mooie aan haar beroep dat ze een grote eigen verantwoordelijkheid heeft. Artsen spreken vaak een streefgetal af; ze willen een bepaalde bloeddruk, zoveel urineproductie of dat zuurstofgehalte in het bloed. Lianne mag vervolgens zelf beslissen hoe ze dat doet. Een taak die haar ligt, want ze is graag zelfstandig bezig. Al moet je daarin groeien, zo zegt ze er gelijk bij. „Voor een leerling-verpleegkundige zijn al die piepende machines heel overweldigend. Ik was in het begin zo gefocust op het begrijpen van de apparatuur dat ik bijna vergat dat er ook nog een patiënt in bed lag.”
Juist op de intensive care is het geruststellen van een patiënt heel belangrijk. Veel van hen zijn ernstig ziek en liggen aan de beademing, waardoor ze in slaap worden gehouden. Als iemand wakker mag worden, kan het voorkomen dat hij helemaal in de war is of niet snapt waar hij is. „Mensen raken ook vaak in paniek vanwege de tube in hun mond. Soms proberen ze die er zelf uit te trekken en dat is levensgevaarlijk. In overleg met de arts beslissen we dan soms om toch de slaapmedicatie weer wat hoger te zetten.”

Administratie
Een voor een gaan de gordijnen in de deuropeningen van de kamers dicht. De intensivist loopt zijn ronde en bespreekt samen met de ANIOS en de verantwoordelijk verpleegkundige wat de stand van zaken is. In afwachting van zijn komst klikt Lianne op het zoveelste pop-upschermpje op de computer. „Kijk, nu wil het systeem dat ik een delierscore doorgeef. Bij een delier raakt iemand in de war. Maar mijn patiënt is diep in slaap, dus deze melding slaat nergens op. Toch moet ik ’m invullen, want de computer maakt geen onderscheid tussen patiënten die wel en die niet wakker zijn.”
De administratie – het is en blijft een flinke werkverschaffer. Om te illustreren hoeveel tijd dit in de praktijk kost, doet ze verslag van een recente avonddienst. Die begint bij haar patiënt van die avond, een jonge vrouw die aan de beademing ligt. De controles leveren alle gebruikelijke administratie op. Dan gaat haar pieper af. Ze wordt opgeroepen door de SEH (spoedeisende hulp) om te assisteren bij een patiënt die mogelijk een herseninfarct heeft. Na drie kwartier is ze terug op de afdeling. Alle informatie over die oproep moet gelijk worden genoteerd, want het management wil weten wat het personeel op jaarbasis buiten de ic doet. Weer een kwartier verder. Dan opnieuw de controles met administratie bij haar eigen patiënt. Het bezoekuur volgt. Tussendoor snel eten. Dan wordt haar patiënt onrustig. Overleg met de arts: mag de slaapmedicatie omhoog? Weer administratie. Een melding van het systeem tussendoor: de infuusnaalden moeten worden doorgespoten, want dat moet twee keer per dag. De update van de arts in het systeem. Om halftien weer een oproep van de spoedeisende hulp: een Covid-patiënt. Die moet eerst een CT-scan, om te controleren of hij geen longembolie heeft. Administratie. Dan gaat de patiënt mee naar die ic. Het duurt drie kwartier tot een uur om hem aan te sluiten op alle apparatuur en van alle infusen te voorzien die nodig zijn. Elke handeling moet genoteerd worden in het systeem. Inmiddels is het tien uur geweest. Haar eigen patiënt heeft de maagsonde eruit getrokken. Die weer inbrengen. De handeling noteren. Het bed verschonen. Om halfelf alles rapporteren. De bevindingen in de computer zetten. En de dienst eindigt met de overdracht aan de nachtdienst.
„Snap je nu waarom ik er soms niet goed van word?” lacht Lianne. „Werkelijk alles moet worden gerapporteerd.”
Hier en daar zijn er pogingen gedaan om de hoeveelheid administratie iets te verminderen. Zo maakt de computer inmiddels automatisch meldingen aan om de infuuspleisters te verschonen om de zoveel tijd. En een aantal handelingen hoeven de verpleegkundigen alleen maar af te vinken. Toch blijft ‘het systeem’ een log instituut, waar weinig grip op is te krijgen. In de praktijk dealt iedereen er maar gewoon mee, zo goed en kwaad als het gaat. „Zorgverzekeraars hebben een grote vinger in de pap. Die willen precies weten waar het geld naartoe gaat en ze staan erop om alle cijfertjes te hebben. Dus vullen we alles braaf in, ook als we een delierscore moeten doorgeven van een patiënt die in slaap is.”

Trots
Aan het eind van de ochtend komt de intensivist op de kamer van meneer Meyer. De observaties van Lianne blijken te kloppen: zijn hartslag is inderdaad wat hoog, dus hij moet snel bètablokkers krijgen. Als er geen bloed meer uit de longen komt, mogen de beademingsinstellingen worden aangepast. Verder mag hij aan de sondevoeding. De intensivist gaat verder praten met de cardioloog, om te kijken wat het plan van aanpak wordt. „Zodra hij stabiel is, mag hij met medisch transport naar Duitsland. Ik verwacht dat hij daar wel een hartkatherisatie nodig heeft. Voor nu zie ik geen reden om hem niet wakker te laten worden. Zullen we kijken of hij een deel van de beademing zelf op kan pakken?”
Lianne gaat meteen aan de slag – nadat ze het oordeel van de arts in het systeem heeft gezet. „Dingen afbouwen, dat doe ik graag.” Ze wijst naar het infuus. „Ik ga nu eerst de medicatie uitzetten die zorgt voor de verslapping van de patiënt. Pas daarna bouw ik de slaapmedicatie langzaam af. Die volgorde is heel belangrijk, want anders raakt hij bij bewustzijn terwijl hij nog verlamd is en niets kan bewegen. Dat zou een traumatische ervaring zijn.”
De infuuspomp gaat op stand-by. Dan checkt ze via de beademingstube nog één keer of er geen bloed meer uit zijn longen komt. „Dit noemen we een bronchiaal toilet. Kijk, de slang is schoon, dus dat is goed nieuws.” Trots: „Hij doet het echt heel goed.”
Voor de zekerheid dient ze vast wat extra paracetamol toe. Een pijnstiller die goed werkt in combinatie met morfine, omdat ze allebei op een andere manier de pijn aanpakken. „Meneer heeft gebroken ribben en dat doet vreselijk pijn. Als hij vanmiddag wakker wordt mag hij daar niks meer van voelen.”
Op de monitor gaat de hartslag langzaam iets omhoog: een teken dat de verslapping uit begint te werken. Lianne houdt de schermen nu voortdurend goed in de gaten. Straks gaat ze de slaapmedicatie langzaam verminderen. „Zodra de hartslag toeneemt, zijn bloeddruk hoger wordt en hij meer gaat bewegen, weet ik dat hij wakker wordt. Dan wil ik bij zijn bed staan.”
Patiënten die in slaap worden gehouden, hebben vaak geen herinneringen aan die periode. Ze zijn als het ware uit de tijd gevallen. Toch kunnen ze na afloop last krijgen van hun ic-tijd. Lianne noemt het post-intensivecaresyndroom (PICS), een aandoening waar nog niet veel over bekend is, maar waar (langdurige) ic-patiënten mee te maken kunnen krijgen na hun ontslag. Soms ontstaan er cognitieve problemen; mensen kunnen het lastig vinden namen te onthouden of ze zijn overweldigd door drukte of licht. Ook kunnen er psychische klachten ontstaan, depressie of een posttraumatische stressstoornis.
De meeste patiënten liggen een paar dagen, een week of twee weken op de ic. Er zijn uitzonderingen. Zo lag er in de coronaperiode iemand drie maanden op de specialistische afdeling. „Heel heftig. Wij hopen altijd dat iemand hier zo snel mogelijk weer weg kan. Dit is geen fijne omgeving om te liggen.”

Extra dienst
Nu het dagbehandelplan voor meneer Meyer duidelijk is, heeft Lianne even tijd om te eten. Haar dienst loopt nog tot vier uur. Eigenlijk is dit al een extra dagdienst, want vanwege de voorjaarsvakantie werkt ze wat meer. Ook de afgelopen weken heeft ze extra nachtdiensten gedraaid, in verband met ziekmeldingen. Geen probleem, vindt de verpleegkundige. „Ik heb geen hekel aan nachtdiensten en ik ben alleen, dus dan ben je flexibeler dan wanneer je een gezinnetje hebt. Bovendien vallen mensen ook voor mij in als ik ziek ben.”
Morgen staat er een lange dag op het programma. Overdag is ze bezig voor de VIM-commissie, het Veilig Incident Melden. Met een collega, een teamleider en een intensivist kijkt ze dan naar meldingen die zijn gedaan van (bijna-) incidenten en hoe ze die scenario’s in de toekomst kunnen voorkomen. Daarna komt er een avonddienst achteraan. Maar, zo zegt ze er meteen bij: „Dat heb ik zelf zo ingedeeld, want dan heb ik woensdag een dagje vrij.”
Op woensdag stapt ze samen met een vriendin in de auto voor een dagje Den Haag. Enthousiast: „We gaan naar het Mauritshuis, daar ben ik nog niet eerder geweest.”
Uren later, om kwart voor acht die avond, volgt nog een appje over de status van meneer Meyer. „Hij is wakkerder geworden. Kon de beademingsmachine op spontaan zetten, dus hij ademt zelf, maar de machine geeft op een spontane ademteug alleen nog een duwtje mee. Morgen zo mogelijk detuberen en dan kan hij woensdag hopelijk al met de ambulance naar Duitsland.”
Meneer Meyer is een fictieve naam. Zijn echte naam is bij de redactie bekend.