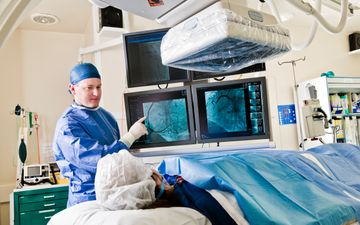
Nieuwe kliniek in het Radboudumc biedt kankerpatiënt laatste strohalm
Behandelingen tegen kanker worden steeds beter. De levensverwachting van patiënten met een zeldzame vorm neemt echter nauwelijks toe. Een nieuwe kliniek in het Radboudumc moet daar verandering in brengen.
Een kanker is zeldzaam als hij bij minder dan duizend mensen per jaar wordt geconstateerd. De meeste vormen van kanker vallen in deze categorie: 223 van de 260 beschreven soorten.
Een op de vijf patiënten heeft een zeldzame vorm. Dat komt neer op zo’n 24.000 diagnosen per jaar. „Dus als je alle zeldzame kankers bij elkaar optelt, zijn ze helemaal niet zo zeldzaam”, concludeert prof. dr. Carla van Herpen, oncoloog in het Radboudumc in Nijmegen.
Naar zeldzame kankers wordt weinig onderzoek gedaan. Farmaceuten zijn namelijk niet zo scheutig om hiernaar onderzoek te financieren, omdat er weinig aan een medicijn tegen een zeldzame kanker te verdienen valt. Bovendien kost wetenschappelijk onderzoek meer moeite, omdat patiënten vaak moeilijk te vinden zijn.
Het gevolg is dat er amper vooruitgang wordt geboekt in de behandeling van zeldzame kankers. Cijfers tonen dat aan. Tussen de periodes 1995 tot 1999 en 2015 tot 2019 nam de vijfjaarsoverleving van patiënten met een zeldzame kanker toe met 6 procent, ten opzichte van 13 procent als het gaat om patiënten met een veelvoorkomende kanker.
„We zitten echt te springen om meer studies”, zegt Van Herpen. „Want in het algemeen verbetert de zorg door onderzoek te doen.”

Stimulans
Een nieuwe kliniek in het Radboudumc, die op 31 januari werd geopend, moet het onderzoek naar zeldzame kankers een stimulans geven. „We willen graag onderzoek naar Nijmegen halen, zodat we patiënten zo veel mogelijk kunnen bieden”, verklaart Van Herpen, hoofd van het centrum.
Patiënten met een zeldzame vorm van kanker kunnen in de kliniek meedoen aan experimenteel, zogeheten fase 1-onderzoek naar „de medicijnen van morgen”. Ook uitbehandelde patiënten, bij wie alle standaardbehandelingen zijn geprobeerd, kunnen deelnemen.
Mensen hebben verschillende motieven om mee te doen, merkt Van Herpen. „De een beschouwt de behandeling als zijn laatste strohalm. Dat mag, al willen we geen valse hoop geven. Anderen willen bijdragen aan de wetenschap. Sommigen zeggen: „Ik doe het voor mijn kinderen en kleinkinderen.””
Hoe vaak komt het voor dat een patiënt zelf baat heeft bij experimenteel onderzoek?
„Dat vind ik lastig te zeggen. In elke fase 1-kliniek zijn wel patiënten bekend die jaren na de start van de behandeling nog in leven zijn. En die blijkbaar een medicijn gebruiken waar hun kanker heel goed op reageert.
Soms zien we dat een middel bij veel patiënten goed aanslaat. Dat is heel mooi om mee te maken als oncoloog. Daar doen we het voor.”
Kunt u voorbeelden noemen van veelbelovende behandelingen?
„Dan denk ik aan immuuntherapie en gerichte chemotherapie. Dat zijn de middelen van de toekomst. Gerichte chemotherapie is een behandeling waarbij we een medicijn hangen aan een kankercel, waarna de cel wordt gedood.
We brengen steeds beter de moleculaire eigenschappen van een tumor in kaart. Dat doen we met behulp van sequencing (techniek voor het bepalen van de genetische code, MC). Nu proberen we ook bij zeldzame kankers te ontrafelen wat er precies fout gaat. Met die kennis kunnen we een patiënt een gerichte behandeling geven.”
„Immuuntherapie en gerichte chemotherapie zijn de middelen van de toekomst” - Prof. Carla van Herpen, oncoloog in het Radboudumc
Onderzoeken jullie nieuwe of ook reeds bestaande medicijnen?
„Allebei. Soms doen we studies naar middelen die rechtstreeks uit het laboratorium komen. Zo’n onderzoek noemen we ”first-in-man” (voor het eerst bij de mens, MC). Het kan ook zijn dat we twee bestaande middelen combineren. Als dat een nieuwe combinatie betreft, beginnen we ook met fase 1-onderzoek.
Niet alle middelen die we onderzoeken halen de eindstreep. Soms stranden ze omdat ze te veel bijwerkingen geven, of omdat ze toch niet zo goed blijken te werken als gedacht.”
Hoe gaat fase 1-onderzoek in zijn werk?
„In dit stadium weten we nog weinig over de veiligheid van een medicijn. Daarom beginnen we altijd met een lage dosering. Die hogen we gaandeweg op. Ook kijken we wat het beste doseerschema is. Kunnen we patiënten een medicijn het beste één keer per week geven? Of volstaat één keer per twee of drie weken?
Vaak vindt fase 1-onderzoek in een paar ziekenhuizen tegelijk plaats. Onderling overleggen we goed.”
Richt zo’n onderzoek zich op één type zeldzame kanker?
„Nee. In eerste instantie mogen patiënten met allerlei soorten kanker meedoen. Ook mensen met een niet-zeldzame vorm. Soms beperken we ons tot patiënten met een bepaald foutje in hun DNA. Op een gegeven moment, als we meer weten over de werking van een middel, spitsen we toe op een aantal kankersoorten.
Zo hopen we uiteindelijk een medicijn te vinden dat zowel tegen bijvoorbeeld longkanker werkt als tegen een zeldzame kankersoort.”
Het doel van fase 1-onderzoek is in principe om te leren hoe het menselijk lichaam reageert op een geneesmiddel. Kijken jullie ook of de patiënt er baat bij heeft?
„Zeker. Want die vraag heeft de patiënt. En dat willen wij ook graag weten. Maar dat is niet het primaire doel. Ook kunnen we na afloop niet zeggen hoe effectief het middel is, omdat patiënten verschillende doses krijgen.”
Hoe weet je of een medicijn aanslaat?
„Vooraf doen we lichamelijk onderzoek, prikken we bloed en maken we een CT-scan. Met beeldvorming leggen we vast hoeveel uitzaaiingen iemand heeft en hoe groot die zijn. Vrijwel iedereen die aan ons onderzoek meedoet, heeft namelijk uitzaaiingen.
Dan begint de behandeling. Aan het eind van een behandeltraject, dat meestal zes tot acht weken duurt, maken we opnieuw een scan. Als er geen nieuwe uitzaaiingen zijn gevormd en de bestaande zijn geslonken of gelijk gebleven, kan dat betekenen dat het middel goed werkt. Als meerdere patiënten goed reageren op een medicijn, kunnen we besluiten door te gaan naar fase 2-onderzoek.”
En daarna volgt fase 3-onderzoek?
„Nee, vaak lukt dat niet. Bij zeldzame kankers kunnen we moeilijk grootschalig onderzoek doen met honderden patiënten. Want die zijn er gewoon niet. Daarom moeten we genoegen nemen met minder bewijs. We hebben meestal alleen de resultaten van fase 2-onderzoek, waaraan bijvoorbeeld twintig patiënten uit Europa hebben meegedaan. Vaak ontbreekt een placebogroep. We gebruiken dan historische controles (gegevens uit een database over kankerpatiënten die deze behandeling niet hebben gehad, MC) om te zien of een middel daadwerkelijk de overlevingskans vergroot.”
Hoe krijgen jullie farmaceuten zover om onderzoek te steunen naar een behandeling tegen een zeldzame kanker, waaraan weinig te verdienen valt?
„Dat is ingewikkeld. Onlangs is er een middel uit de sluis gekomen voor de behandeling van borstkanker. Het medicijn, trastuzumab-deruxtecan, werkt nog beter bij het zeer zeldzame speekselkliergangkanker. De farmaceut wil het middel echter alleen produceren voor borstkanker. Die keuze maakt hij strategisch, omdat er aan borstkanker meer te verdienen valt.
Tegen dit probleem lopen we –tot mijn frustratie– geregeld aan in de wereld van de zeldzame kankers. Voor de individuele patiënt is het een gekmakende gedachte dat er een effectief medicijn bestaat dat hij niet mag gebruiken.
Daarbij komt dat er voor bijvoorbeeld borstkanker al tien à vijftien verschillende behandelingen bestaan. Voor een zeldzame kankersoort is er vaak maar één behandeling beschikbaar. Als daar een tweede middel aan kan worden toegevoegd, betekent dat enorme winst.”
„Voor borstkanker bestaan er al tien, vijftien verschillende behandelingen; voor een zeldzame kankersoort is er vaak maar één” - Prof. Carla van Herpen, oncoloog in het Radboudumc
Oncoloog prof. Gabe Sonke wees er eerder in deze krant op dat kankermedicijnen vaak peperduur zijn, terwijl ze nauwelijks winst voor de patiënt opleveren. Geldt dat ook voor zeldzame kankers?
„Het verhaal van Gabe ondersteun ik. Maar zijn punt gaat niet op voor zeldzame kankers. Want ik denk dat we daar juist genoegen moeten nemen met middelen waarvoor minder bewijs van effectiviteit is.
Als we keuzes moeten maken, investeer ik liever in zeldzame kankers waar nog weinig goede behandelingen tegen bestaan.”